Пневмоцистная пневмония у ВИЧ-инфицированных больных
Пневмоцистная пневмония у ВИЧ-инфицированных является индикаторным заболеванием данного иммунодефицита, так как эта патология встречается преимущественно только у этой категории больных. Здоровые люди этой патологией не болеют. Без ВИЧ-инфекции она встречается только у недоношенных детей из-за незрелости иммунитета и у пациентов с онкологией или принимающих иммуносупрессивные препараты.
Содержание статьи
Что такое пневмоцистоз
Пневмоцистная пневмония при ВИЧ-инфекции представляет собой воспаление легочной ткани, вызванное паразитированием в альвеолах пневмоцист – микроорганизмов Pneumocystis jiroveci. По своей структуре они являются чем-то средним между простейшими и грибами.
Распространены в природе широко, выявляются не только у людей, но и у животных. Но для человека патогенен только один вид пневмоцист, паразиты животных ему не страшны.
Сезонности у этого заболевания нет. Так как на его возникновение влияет только состояние иммунитета. А распространенность и численность этих микроорганизмов в природе в зависимости от сезона особой роли не играет.
По этой же причине не возникает эпидемий данной болезни. Все случаи ее возникновения – спорадические. Но в коллективах вероятность заражения у лиц из группы риска возрастает, так как возможность контактирования с носителями пневмоцист в таких ситуациях выше.
Механизм развития пневмоцистоза
Это заболевание передается воздушно-капельным путем. Именно так пневмоцисты попадают в бронхи и альвеолы. Там они прикрепляются к их стенкам, чем вызывают их повреждение и интерстициальный отек.
На этом этапе слизь заполняет просветы альвеол и мелких бронхов, что приводит к появлению дыхательной недостаточности.
В дальнейшем пневмоцисты активно размножаются, используя для своей жизнедеятельности сурфактант – специальное вещество, защищающее альвеолы от спадения (слипания) при выдохе. В ответ на это организм усиливает его выработку, но весь он также идет на обеспечение жизненных процессов паразитов.
В результате легкие оказываются заполнены альвеолярной пеной (отработанным сурфактантом), содержащей большое количество токсических веществ.
Нехватка сурфактанта и отек альвеол приводит к нарушению газового обмена и выключению из дыхания больших участков легких. За счет чего нарастают явления дыхательной недостаточности, которые могут быть очень выраженными и привести к летальному исходу.
Как проявляется болезнь
Течение пневмоцистной пневмонии чаще всего стертое. Симптомы не выражены, медленно нарастают, поэтому правильный диагноз нередко ставится на поздних стадиях болезни.
Инкубационный период после заражения, в среднем, длится 10 дней. Но может затягиваться до 12-14 недель.
Первыми проявлениями заболевания становятся слабость, быстрая утомляемость, сонливость, нарушения аппетита. Температура чаще всего остается в пределах нормы, но может быть субфебрилитет – повышение до 37,5-38 градусов.
Выраженного интоксикационного синдрома при этой форме болезни обычно не бывает. Но в случае присоединения другого вида инфекции, что у ВИЧ-инфицированных бывает нередко, интоксикация может проявиться в виде высокой температуры и плохого самочувствия.
В течение 3-5 недель появляются симптомы со стороны легких:
- одышка;
- кашель (сначала сухой, потом влажный);
- болезненность в груди.
Одышка
Одышка – самый первый симптом. Сначала она возникает только при ощутимых физических нагрузках, но со временем не проходит и в покое. Одышка может долгое время быть единственным проявлением пневмоцистоза.
Кашель
Спустя 2-3 недели после появления одышки к ней присоединяется сухой кашель. Он возникает преимущественно утром. Но затем отмечается в любое время суток. Характер кашля постепенно меняется на влажный. Появляется прозрачная вязкая мокрота, которая откашливается с большим трудом.
Боли в груди
По мере прогрессирования процесса больные начинают жаловаться на боли в грудной клетке. Они могут быть незначительные. А могут быть настолько сильными, что пациенты начинают дышать поверхностно, чтобы уменьшить боль. Это приводит к еще большему усилению дыхательной недостаточности.
Параллельно с этими симптомами у больных отмечается снижение веса, бледность кожи с акроцианозом (посинение кончика носа, пальцев рук и ног), учащение дыхания и пульса.
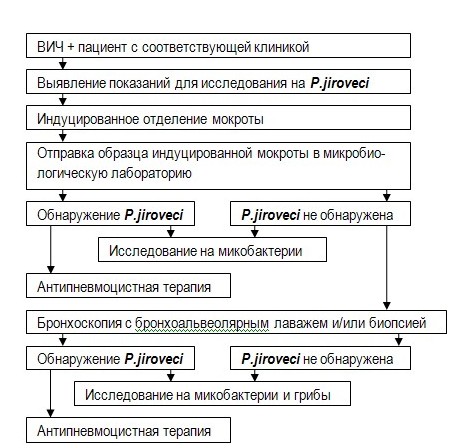
Диагностика
Диагноз этого заболевания поставить сложно, так как нет яркой клинической картины. Большинство симптомов общие, не позволяют заподозрить пневмонию на начальных стадиях. Поэтому не нужно их игнорировать и списывать на усталость. Лучше сразу обратиться в больницу для обследования.
Врач назначит:
- общий анализ крови и биохимический;
- анализ на количество CD4-лимфоцитов в крови;
- иммунологическое исследование крови на наличие антител к пневмоцистам;
- микроскопию и бактериологический анализ мокроты, смыва с бронхов или биоптата;
- рентген грудной клетки;
- КТ и МРТ.
Таблица 1. Возможные результаты иммунологического анализа на антитела к пневмоцистам:
| Результаты анализов | Диагноз |
| IgM−, IgG− | Заражения пневмоцистами нет |
| IgM−, IgG+ | Носительство пневмоцист |
| IgM+, IgG− | Пневмоцистная пневмония |
| IgM+, IgG+ | Обострение пневмоцистоза или начало формирования долговременного иммунитета при первичном заражении |
На диагноз пневмоцистоза врача может натолкнуть снижение количества CD4-лимфоцитов менее 200 в мкл крови, что соответствует стадии СПИДа. Пневмония при СПИДе возникает у 90% больных, поэтому такое резкое уменьшение CD4-лимфоцитов является важным диагностическим признаком этого заболевания.
Также о развитии пневмоцистоза говорит несоответствие рентгенологической картины легких и клинических проявлений. Обнаружение паразитов в мокроте и бронхиальной слизи позволит точно подтвердить диагноз.
Лечение
Лечение пневмоцистной пневмонии у ВИЧ-инфицированных обязательно осуществляется в условиях стационара. Терапевтическая инструкция в данном случае требует назначения антибактериальных препаратов, антиретровирусных средств, муколитиков и отхаркивающих, противовоспалительных лекарств, мер по лечению и профилактике дыхательной недостаточности.
Антибактериальная терапия
Лечение пневмоцистной пневмонии начинают с назначения антибиотиков широкого спектра, так как чаще всего у ВИЧ-инфицированных больных выявляются не только пневмоцисты, но и другие инфекции.
Врачи отдают предпочтение следующим препаратам:
- Бисептолу;
- Пентамидину;
- Триметоприму и др.
Все они токсичны, могут угнетать функции печени, почек и системы кроветворения.
Антиретровирусная терапия
В разных странах подход в этом вопросе различается – одни врачи назначают антиретровирусную терапию одновременно с антибиотиками, другие предпочитают подождать. В любом случае, для предотвращения еще большего угнетения иммунитета необходим прием препаратов, влияющих на клетки самого вируса иммунодефицита человека (ВИЧ).
При пневмоцистной пневмонии средством выбора становится ДФМО (дифторметилорнитин), так как он не только угнетает РНК-вирусы (включая ВИЧ), но и предотвращает дальнейшее размножение пневмоцист. Однако у этого препарата есть существенный минус – его цена.
Другие антиретровирусные средства представлены на фото ниже.
Противовоспалительная терапия
В данном случае с целью уменьшения воспалительных явлений в легких назначают не противовоспалительные средства, а гормональные. Нестероидные глюкокортикостероиды справляются с поставленной задачей эффективнее и быстрее.
Но данные препараты обладают выраженными побочными эффектами и тоже могут угнетать иммунитет, поэтому их нельзя применять длительно.
Улучшение дренажной функции
С целью улучшения дренажной функции назначаются муколитические и бронхолитические средства. Они разжижают мокроту, способствуя ее более легкому отхождению. Это особенно актуально в случае пневмоцистоза, так как при этом заболевании мокрота очень вязкая и густая.
Профилактика и лечение дыхательной недостаточности
С целью восстановить уровень оксигенации организма больным пневмоцистной пневмонией назначают кислородотерапию – вдыхание О2 через маску под небольшим давлением. Пациентов без сознания или с выраженной дыхательной недостаточностью временно переводят на искусственную вентиляцию легких с использованием кислородной смеси.
Профилактика
Так как пневмоцистная пневмония и СПИД (последняя стадия ВИЧ) – практически неразрывные патологии, при выраженном снижении CD4-лимфоцитов всем ВИЧ-инфицированным больным рекомендуется профилактика пневмоцитоза. С этой целью им назначается антибиотикотерапия до достижения уровня CD4-лимфоцитов выше 200 в мкл крови. Также она рекомендуется тем, кто уже перенес это заболевание, во избежание рецидива (вторичная профилактика).
Таблица 2. Профилактическая антибиотикотерапия у ВИЧ-инфицированных:
| Первичная профилактика | Вторичная профилактика |
|
|
При достижении уровня CD4-лимфоцитов выше 200 в мкл крови и сохранении таких показателей на протяжении трех месяцев профилактический прием антибиотиков можно прекратить. Дополнительно таким пациентам нужно придерживаться полноценной диеты, соблюдать правила личной гигиены, ежедневно проводить влажную уборку помещений и часто их проветривать, регулярно проходить осмотры у врача. Подробнее о способах профилактики пневмоцистоза у ВИЧ-больных можно узнать из видео в этой статье.
Пневмоцистная пневмония у ВИЧ-инфицированных больных без лечения приводит к смерти в 100% случаев. Только своевременная диагностика и лечение способны свести этот показатель к минимуму. Поэтому с таким тяжелым заболеванием важно найти грамотного врача и регулярно у него наблюдаться, выполняя все назначения и рекомендации. Это позволит максимально продлить жизнь человеку с ВИЧ и сохранить ее качество.










 Нравится статья
Нравится статья 

